انواع بواسیر و بهترین راههای درمان بواسیر
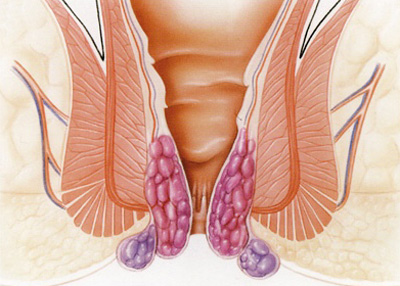
همورئید 4 درجه دارد:
درجه1: از مخرج خارج نمی شود و تنها علامتش دفع خون قرمز می باشد.
درجه2: از مخرج خارج می شود ولی خود به خود جا می رود.
درجه3: از مخرج خارج می شود ولی خود به خود جا نمی رود بلکه با دست جا می رود.
درجه4: همیشه در خارج مخرج است و جا نمی رود.
درمان دارویی: درجه 1و2 با افزودن فیبر غذایی و ملین و پرهیز از زور زدن طی 45 روز درمان می شود
بستن با کش لاستیکی: برای خونریزی مقاوم به درمان دارویی در نوع درجه 1و2و گاهی درجه 3 موثر است.
اشعه درمانی( فتوکواکولاسیون یا لیزر درمانی): برای هموروئید درجه 1و2 کوچک مناسب است در مطب قابل انجام است.
Direct Carrent: کواکولاسیون سبب ایجاد اسکار در هموروئید شده ومانع بیرون زدگی آن می شود و برای هموروئید درجه 1 و 2 و گاهی 3 مفید است و در مطب بطور سرپایی قابل استفاده است.
کرایوسر جری: نسج همورئید توسط n2 یا co2 منجمد و کواکوله (منعقد) می شود
اسکلروتراپی: برای بواسیر درجه 1و2 و گاهی درجه3 نتایج عالی دارد و با تزریق مواد اسکلروزان و بطور سرپایی در مطب انجام می شود.
جراحی: برای نوع درجه 3و4 و با روش استاندارد یا لیزری انجام می شود
شقاق: flssur سبب دفع دردناک متناوب و گاهی خونریزی می شود. در موارد حاد و باآب گرم و ملین درمان می شود ولی در موارد مزمن و عود شونده عمل جراحی اسفتکتروتومی بدون دست زدن به زخم به روش استاندارد و یا لیزر و به طور سرپایی ضرورت دارد.
فیستول: دفع طولانی مدت چرک از یک سوراخ در اطراف مخرج است و تنها درمان آن جراحی لیزری یا استاندارد و به صورت سرپایی است.
مینوس پیلوئیدال(کیست مویی): دفع طولانی مدت چرک از روی استخوان خاجی است و تنها درمان آن جراحی استاندارد یا لیزری وبه صورت سرپایی است و زخم حاصل بازگذاشته می شود.
فیستول مخرج
تخلیه دمل( آبسه) مخرج باعث بهبود تقریبا 50% بیماران می شود. 50% دیگر دچار فیستول می شوند. علامت اصلی آن ترشح چرکی طولانی مدت از یک سوراخ و گاهی چند سوراخ از اطراف مخرج می باشد.
بنا به تعریف یک فیستول باید حداقل 2 دهانه داشته باشد که بوسیله یک مجرای توخالی به یکدیگر متصل می شوند.
اغلب فیستول های مخرج از غدد مترشح بلغم(muccos) مستقر در کانال مخرج منشا می گیرند. این غدد ابتدا عفونی می شوند و سپس عفونت به آبسه منجر می شود و زمانیکه آبسه باز یا پاره شود فیستول پدید می آید که ممکن است زیر پوستی- زیر مخاطی- داخل عضلانی و یا زیر عضلانی باشد.
و نیز فیستول می تواند قدامی یا خلفی و یا منفرد یا مرکب یا نعل اسبی باشد.
علائم:
شکایت اصلی معمولا ترشح مداوم یا متناوب است. معمولا سابقه آبسه عود کننده که خودبخود یا با جراحی تخلیه شده است وجود دارد گاهی یک برجستگی که از آن چرک خارج می شود یا بهبود یافته دیده می شود. مجرای فیستول مانند ریسمانی لمس می شود و مسیر آن در مجاورت اسفنکتر و سوراخ اولیه قابل لمس است. فیستول هایی که به مدت طولانی عفونی و بدون درمان مانده اند می توانند سبب عفونت های منتشر بشوند. سرطان(کارسینوم) در فیستول هایی مزمن و درمان نشده درموارد زیادی گزارش شده است و درمان موثر فیستول در واقع پیشگیری از این واقعه است.
درمان:
درمان جراحی(فیستولوتومی) معمولا تنها درمان موثر است و جهت انجام آن سوراخ خارجی و داخلی(اولیه) باعبور پروب (میله فلزی نازک و قابل انعطاف و نرم) و با استفاده از آب اکسیژنه و بلدومتیلن رقیق باید پیدا شوند و مجرا یا مجاری فیستول باید بطور کامل مشخص شوند و مجرا در تمامی طول آن بازunroffed شود بطوریکه فیستول به شکل یک زخم باز درآید و باید مطمئن شد که زخم حاصل از عمق به سطح ترمیم می شود.
اگر فیستول عمیق است و هر دو اسفنکتر مخرج درگیر هستند عمل چند مرحله ای ضرورت دارد ودر اینها ابتدا ستون گذاشته می شود. اگر تا 30% سیستم اسفنکتری در فیستول درگیر شده باشند اول ستون گذاشته می شود. ولی اگر فیستول کمتر از 30% سیستم اسفنکتری را درگیر کرده باشد بدون خطر بی اختیاری و با عمل جراحی فیستولوتومی (لیزری یا استاندارد) درمان می شوند . فیستول های پیچیده با مسیرهای متعدد ممکن است به اقدامات متعددی نیاز داشته باشند. و در اینها استفاده از درن و ستون مفیداست در فیستول های بالاتر از flap مخاطی استفاده می شود از چسب فیبرینfilbringlu برای پر کردن مسیر فیستول های پیچیده استفاده می شود.
کیست و سینوس و آبسه پیلوئیدال
پیلوئیدال ترکیبی از لغت لاتین PILO (به معنی مو) و NIDUS (به معنی کلاف) است.
کیست پیلوئیدال: به صورت توده نرم متحرک با سابقه طولانی در ناحیه دنبالچه یا خاجی است.
سینوس پیلوئیدال: ترشح چرکی پرسابقه و گاهی توام با خون( چرک و خون) از دنباله یا خاجی است.
آبسه پیلوئیدال: تورم سفت و دردناک اخیرا رشد کرده در ناحیه انتهای ستون فقرات یا ناحیه دنبالچه یا خاجی و بالای چین بین سرینیINTERGLUTEAL CLEDT است.
در مورد مادرزادی یا اکتسابی بودن بیماری پیلوئیدال اختلاف نظر وجود دارد ولی مورل اصلی را دارد خاصه اینکه این بیماران اغلب پرمو هستند و ندرتا در بیماران کم مو ایجاد می شود.
تصور می شود که شکاف بین سرینی مکشی را ایجاد می کند و وقتی که بیمار می نشیند باعث کشیده شدن مو به داخل فرورفتگی خط وسط ناحیه بین سرینی می شود. این موها به سمت داخل رشد کرده و سپس عفونی شده و بصورت یک آبسه ظاهر می شود و پس از برطرف شدن و خروج ترشحات چرکی عود شایعه است.
این بیماری اغلب برای اولین بار در دوران بلوغ و هنگامی که رشد مو و فعالیت غدد چربی افزایش می یابد بروز می کند. فرورفتگی در خط وسط و خلف مخرج که در اطفال دلیل می شود به ندرت زمینه پیلوئیدال می باشد.
علائم:
پیلوئیدال معمولا تازمانی که دچار عفونت نشده است بی علامت است. فرایند التهاب وعفونت به آبسه منجر می شود و به تخلیه آن( خود به خود یا به طریق جراحی) منجر می شود پس از تخلیه گاهی ترشح چرکی به طور کامل متوقف می شود ولی اغلب ترشح چرکی از دهانه سینوسهای منفرد یا متعدد و بطور متناوب ادامه می یابد.
در معاینه سوراخ های منفرد یا متعدد در خط وسط یا بصورت پراکنده در پوست ناحیه خاجی و دنبالچه دیده می شود اغلب موهایی که از سوراخ ها خارج می شوند قابل رویت هستند گاهی می توان یک پروب(میله فلزی باریک نرم منعطف) را وارد سینوسها کرد عفونت پیلوئیدال درمان نشده گاهی باعث سینوس های مترشح متعدد وگاهی با عمق زیاد می شود تغییرات بد خیمی به ندرت در پیلوئیدال گزارش شده است.
درمان:
آبسه با برش باید تخلیه شود. تخلیه آبسه در مطب با بی حسی و سرپائی قابل انجام است و با کمی تلاش می توان کلاف مو را که باعث تداوم عفونت می شود تخلیه کرد.
درمان جراحی مختلفی برای بیماری مزمن با ترشح مداوم یا برای تسکین درد وجود دارد در این موارد باید بادقت عمل کرد و تنها نسوج مبتلا را خرج نمود و پوست و چربی و بافت های سالم دیگر رادست نخورده باقی گذاشت. امروزه برش های وسیعی که در گذشته صورت می گرفت منسوخ شده است زیرا زخم به آهستگی بهبود یافته و ناتوانی طولانی مدت رابه شکل غیر ضروری ایجادمی کند.
ساده ترین روش شامل بازکردن سقف مجرا وتراشیدن قاعده آن و دوختن پوست آن به جدار کیست(مارسوپیالیزاسیون) می باشد. زخم باید تا زمان بهبود کامل تمیز و بدون مو نگه داشته شود و نیاز به معاینه هفتگی بیمار در مطب وجود دارد بطور کلی باید از رزکسیون گسترده اجتناب نمود مجرای سینوسی پیچیده و مراجعه ممکن است به جراحی وسیعتر و بستن با فلپ های پوستی نیاز داشته باشد.
شقاق مخرج anal fissure
پارگیtearing و خراشیدگی و ترک abrasion و زخم در مخرج را شقاق یا فیشر گویند. این پارگی سبب اسپاسم(انقباض) اسفنگتر داخلی مخرج می شود و این یکی خود سبب درد و افزایش عمق پارگی بر اثر کاهش خونرسانی به مخرج شده و زخم شدید می شود.
شیوع: از نوزادی تا پیری دیده می شود و کلا بی نهایت شایع است.
علل: معمولا یبوست واسهال طولانی و زور زدن streining زیاد در موقع دفع مدفوع و زایمان و استفاده طولانی از ملین ها عامل آن است.
گاهی فشار داخل کانال مخرج بعلت افزایش فعالیت (تونیسیته) سیستم اسفنکتریک( سیستم کنترل دفع مدفوع) بالا می باشد و در نتیجه خونرسانی به پوست و مخاط مخرج مختل می شود و شقاق ایجاد می شود.
اختلالات روحی و روانی نیز سبب افزایش تونوسیته سیستم اسفنکتریک شده و گاهی سبب شقاق می شود.
علل ناشناخته :گاهی در هر حال علتی واضح برای شقاق پیدا نمی شود.
علائم: درد مخرج و خونریزی علائم اصلی آن است.
درد مهمترین عامل تشخیصی شقاق می باشد این درد در زمان دفع تشدید می شود ونیز دوره ای می باشد یعنی دوره های پی در پی تسکین و عود دارد و درد در هر دوره شدید و طولانی تر می شود تا اینکه دائمی شود. منحنی زیر درد در نظر داشته باشید. به دلیل تشدید درد در زمان دفع بیمار حتی المقدور از دفع مدفوع امتناع می کند و لذا یبوست تشدیده شده و آن نیز سبب شدید تر شدن زخم شده و چرخه معیوب ایجاد می شود. اگر از شروع اولین درد 6-3 هفته گذشته باشد آنرا شقاق حاد واگر بیشتر باشد آنرا شقاق مزمن گویند و شقاق مزمن اغلب یک حاشیه برجسته در اطراف خود دارد.
شقاق حاد معمولا با درمان طبی و داروی درمان می شود ولی شقاق مزمن اغلب نیازمند جراحی (لیزری یا استاندارد) است.
خونریزی:
دفع خون روشن در زمان دفع یا بعداز آن از دیگر علائم شقاق است. با دفع مدفوع سیاهرنگ(melena) باید علل دیگری را جستجو نمود.
ترشحات چرکی می تواند بعلت عفونت ثانویه شقاق ایجاد شود.
گاهی در حاشیه های برجسته شقاق فیستول کوچکی سبب دفع ترشحات چرکی می شود.
خارش مخرج گاهی ایجاد می شود ولی وجود آن برای تشخیص ضرورت ندارد.
گاهی بواسیر(هموروئید) بطور همزمان با شقاق وجود دارد و وجود توام آنها دلیلی برای اقدام جراحی( لیزری با استاندارد) حتی در شقاق حاد می باشد.
شقاق در ذات خود سرطان زا نیست اما خاصه در بالای 40 سالگی باید وجود همزمان آنها را در نظر داشت.
درمان:
درمان طبی: شقاق حاد در50% موارد و شقاق مزمن در 10% موارد با درمان داروئی بهبود می آبد. بطور کلی در شقاق حاد درمان داروئی و در شقاق مزمن درمان جراحی ارجح تر است.
درمان شقاق مقعدی چند اصل مهم دارد: درمان یبوست- کنترل درد- لگن آب گرم
درمان داروئی شقاق را با استفاده از رژیم پر فیبر آب فراوان و تحرک بیشتر(ورزش بیشتر) درمان کنید و در صورت لزوم از ملین استفاده کنید.
درد با استفاده از کرم های بیحس کننده زایلوکائین محتوی ضد التهاب مثل کورتیزون خاصه در زمان دفع تسکین داده می شود.
شیاف ها معمولا بی فایده اند زیرا در روده (رکتوم) قرار می گیرند در حالیکه در مخرج است در حالیکه پمادها در مخرج قرار می گیرند.
درد شقاق مزمن با پماد 2/0 % نیترات (مثل نیتروگیلیسیرین) یا دیلتیازم خوراکی یا پماد دیلیتازم2% و یا ایزوسور باید نیترات قابل درمان است. اخیرا استفاده از آرژنین و بتانکول نیز پیشنهاد شده است.
فورم موجود پماد نیترو گیلیسرین در بازار3% است امادر شقاق مخرج از نیتروگیلیسرین 3/0% استفاده می شود ولی البته تا غلظت5/0% نیز استفاده می شود. این پماد روزانه در 2 نوبت صبح و عصر و برای حداکثر 8-10 هفته استفاده می شود و شبها استفاده نمی شود چون انقباض اسفنکتر در شبها و در موقع خواب کاهش می یابد. این پماد خاصه در غلظت های بالاتر سبب سر درد می شود که با مسکن هایی مثل استامینوفین کنترل می شود.
میزان سردرد با دیلتیازم کمتر است و لذا ارجح تر است.
از سم بوتولینویوم (botox)botalinium نیز در درمان شقاق استفاده می شود واگر بیمار به درمان طبی و پماد موضعی نیتروگیلیسیرین و دیلتیازم مقاوم باشد و جراحی امکان پذیر نباشد و یا بیمار به آن راضی نباشد از آن استفاده می شود.
10-2/5 واحد در طرفین اسفنگتر داخلی در سطح denred lin تزریق می شودونیاز به بیحسی و بستری ندارد. کلا این دارو چون گران است فقط در مواردی که دیلتیازم و نیتروگیلیسیرین و سایر اقدامات طبی موثر نباشد از آن استفاده می شود.
از پماد نیفدپین 2/0% و بتانکول نیز در درمان شقاق استفاده شده است ولی اثر بخشی آنها به بررسی بیشتری نیاز دارد.
لگن آب گرم warm sitz bath
به کاهش فعالیت سیستم اسفنکتریک کمک می کند: از آب 40 درجه سانتیگراد برای 20 دقیقه و 3 بار در روز استفاده کنید.
بتلدین و پرمنگنات و یا نمک در آن نریزید.
درمان جراحی:
موثرترین روش درمان شقاق مزمن قطع اسفنکتر داخلی است و میزان موفقیت آن 100-95% است.
بطور کلی هر گاه علیرغم درمان طبی درد فیشر بمدت یکماه باقی بماند و یا بعداز بهبود اولیه عود نماید اقدام به جراحی می شود. در صورت درد شدید نیز تصمیم به عمل جراحی سریعتر انجام می شود.
در عمل جراحی با بیحسی موضعی و بصورت سرپائی در مطب روشهای استاندارد و یا با استفاده از لیزر اقدام به قطع اسفنکتر داخلی در نواحی طرفی می شود و زائده پوستی sentinel pile نیز برداشته می شود. با استفاده از داروهای بیحسی کننده طولانی اثر بیمار می تواند بلافاصله به محل کار خود مراجعه نماید. اکثر بیماران بهبود فوری درد را تجربه می کنند ولی تا چند روز بعد از آن درد ناشی از برش عمل جراحی خاصه در زمان دفع وجود دارد که با مسکن قابل کنترل است.
دستورات بعد از عمل:
1- رژیم پرفیبر
2- عدم زورزدن
3- استفاده از ملین در صورت لزوم
4- مسکن
5- آنتی بیوتیک
6- استفاده از لگن آب گرم محتوی بتادین رقیق به مدت 10 روز
7- پیاده روی و استحمام و نیز رانندگی بلامانع است.
منبع:tebyan.net